BJN#105 – Conversion au Belatacept : quand et pour qui ?
Conversion to Belatacept in Maintenance Kidney Transplant Patients: A Retrospective Multicenter European Study
Merci à Christophe Masset, Néphrologue à Nantes et membre du conseil scientifique du CJN, pour cette synthèse bibliographique. Vous aussi, n’hésitez pas à nous envoyer vos lectures !
Introduction
L’utilisation de Belatacept (CTLA-4 Ig, bloqueur de co-stimulation lymphocytaire T) est de plus en plus répandue en transplantation rénale. Les études BENEFIT et BENEFIT-EXT ont démontré un bénéfice sur la fonction rénale et sur le développement de DSA de novo en comparaison aux inhibiteurs de calcineurine malgré un risque de rejet cellulaire plus important. Une étude de phase II a montré la sécurité d’une conversion CNI > Belatacept, conduisant de nombreux centres à proposer cette stratégie pour les patients à risque de néphrotoxicité.
Cette étude a évalué l’efficacité du switch CNI> Belatacept, en déterminant les facteurs prédictifs d’une meilleure fonction rénale.
Matériel/méthodes
Cette étude de cohorte européenne (5 centres) a analysé rétrospectivement tous les patients ayant été convertis au Belatacept (n=219, 91% CNI > Belatacept ; 9% ImTOR > Belatacept). Dans 82% des cas, le switch était réalisé pour mauvaise fonction rénale, et dans 9% des cas pour mauvaise tolérance des CNI/ImTOR. Le Belatacept était administré a 5mg/kg/mois, et les CNI/ImTOR étaient progressivement diminués (50% la 1ere semaine, et arrêt à M1). Les données avant conversion, à M3 et M12 étaient collectées et les facteurs prédictifs d’une augmentation de l’eDFG étaient recherchés.
Résultats
Après un suivi moyen de 22 mois, la survie patient était de 93.2% et la survie greffon de 86.6%. Avant conversion, 42 patients (19,2%) ont présenté un rejet aigu (29 TCMR, 7 ABMR, 6 mixtes) et 35 (15,9%) avaient des DSA. Après conversion, 18 patients (8,2%) ont présenté un rejet (12 TCMR, 2 ABMR, 4 borderline) et 3 patients (1.46%) ont développé des DSA de novo. Il n’y avait pas d’augmentation des complications infectieuses, et 2 patients ont développé un lymphome EBV induit.
L’eDFG avant, à M3 et M12 de la conversion était respectivement de 32ml/min, 37ml/min et 38ml/min (p < 0.0001 par rapport à la baseline). A M3, 71.7% des patients avaient une meilleure fonction rénale (dont 38,4% avaient un eDFG amélioré > 5% et 21,9% avaient un eDFG amélioré de > 10%), et 69.9% à M12 (dont 44% avaient un eDFG amélioré > 5% et 26.7% avaient un eDFG amélioré de > 10%). Avant conversion, 53% des patients avaient un eDFG < 30ml/min, réduit à 37.9% à M12.
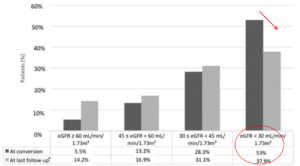
Le facteur prédictif d’une amélioration de fonction rénale > 10ml/min à M3 était la conversion précoce (3 premiers mois), p=0,007, et pour un gain à M12 il s’agissait encore de la conversion précoce (p=0,0003) et de la présence de C4d sur la biopsie avant conversion (p=0,008).
Parmi les 32 patients convertis dans les 3ers mois, l’eDFG moyen est passé de 19,4 ml/min à 34,9ml/min ; 8 patients étaient dialysés et 5 d’entre eux ont pu s’affranchir de la dialyse.
Conclusion
La conversion au Belatacept permet une amélioration de fonction rénale chez plus de 2/3 des patients, d’autant plus importante si elle est réalisée dans les 3ers mois, sans complication majeure infectieuse ou immunologique (y compris chez des patients porteurs de DSA).
Les + du papier
Etude de cohorte « in real life settings »
Peu de data sur le sujet
Les – du papier
Etude rétrospective
Pas de groupe contrôle
Les critiques : Une étude qui apporte des data intéressantes pour les patients convertis au Belatacept, tant sur le gain de fonction rénale que sur le meilleur moment pour réaliser le switch. Données intéressantes aussi sur l’absence de complications immunologiques des patients convertis avec des DSA antérieurs. On aurait bien aimé avoir des données histologiques avant et après conversion au Belatacept !